Η υγεία στην Ελλάδα: Σε αναζήτηση σχεδιασμού για το μέλλον. – 23 Ιανουαρίου 2020
Στην πρόσφατη έκθεση του Οργανισμού Συνεργασίας και Ανάπτυξης (ΟΟΣΑ), Health at a Glance (2019), παρουσιάζονται δείκτες για την υγεία των πολιτών στις πιο αναπτυγμένες χώρες του κόσμου που είναι μέλη του. Γίνεται, επίσης, μια αξιολόγηση των παραγόντων που συμβάλλουν στην καλή υγεία, καθώς και της επάρκειας και αποτελεσματικότητας των σχετικών πόρων και υποδομών που χρησιμοποιούνται σε κάθε χώρα.
Η συνολική κατάσταση της υγείας του πληθυσμού αξιολογείται ως ικανοποιητική, καθώς η Ελλάδα βρίσκεται κοντά στο μέσο όρο των αναπτυγμένων χωρών του κόσμου. Ωστόσο, υπάρχουν κίνδυνοι που απειλούν την υγεία των Ελλήνων. Η Ελλάδα είναι πρωταθλήτρια στις χώρες του ΟΟΣΑ (2017) στο ποσοστό των ατόμων που δηλώνουν ότι καπνίζουν σε καθημερινή βάση (27% έναντι 18% στον ΟΟΣΑ). Από το 2007, όμως, το ποσοστό αυτό έχει μειωθεί κατά 12,5 π.μ. περίπου, λόγω της μεγάλης κρίσης και ύφεσης που επακολούθησε (μείωση εισοδημάτων, αύξηση τιμών στα νομίμως διακινούμενα τσιγάρα λόγω φορολογίας), και, πιο πρόσφατα, λόγω της στροφής από την κατανάλωση παραδοσιακών τσιγάρων στα ηλεκτρονικά προϊόντα νικοτίνης. Επίσης, η Ελλάδα καταγράφει υψηλό ποσοστό θανάτων από την ατμοσφαιρική ρύπανση (77 θάνατοι ανά 100 χιλ. άτομα πληθυσμού έναντι 40 στον ΟΟΣΑ), κυρίως λόγω αυξημένης συγκέντρωσης ιδιαίτερα επιβαρυντικών για την υγεία μικροσωματιδίων, από τις εκπομπές ρύπων, με την υποκατάσταση των πηγών ενέργειας από πετρέλαιο, τα παράγωγά του και από λιγνίτη σε πηγές φυσικού αερίου και ανανεώσιμων πηγών ενέργειας, να είναι σχετικά περιορισμένη. Η Ελλάδα, αν και στα ενήλικα άτομα (κατά δήλωσή τους) εμφανίζει ποσοστό υπέρβαρων κοντά στο μέσο όρο του ΟΟΣΑ, το αντίστοιχο ποσοστό στα παιδιά 5-9 ετών είναι ανησυχητικά υψηλό. Επίσης, η Ελλάδα εμφανίζει σχετικά χαμηλό επίπεδο κατανάλωσης αλκοόλ στον πληθυσμό (έχει γίνει προσαρμογή για τον τουρισμό), αν και αυτό μπορεί να είναι αποτέλεσμα υποεκτίμησης λόγω της μη καταγραφής της παραγωγής οινοπνευματωδών ποτών στο σπίτι, καθώς και εκτεταμένου λαθρεμπορίου λόγω της υψηλής φορολογικής επιβάρυνσης.
Όσον αφορά στο σύστημα υγείας, αν και το 100% του πληθυσμού έχει δωρεάν πρόσβαση στις δημόσιες υπηρεσίες υγείας, το δημόσιο σύστημα στην Ελλάδα καλύπτει μόνο το 61% των συνολικών δαπανών υγείας, έναντι 71% στον ΟΟΣΑ. Η κάλυψη για νοσοκομειακή περίθαλψη είναι 66% στην Ελλάδα (88% στον ΟΟΣΑ), για εξωνοσοκομειακή περίθαλψη 62% (77% στον ΟΟΣΑ), για οδοντιατρική φροντίδα 0% (29% στον ΟΟΣΑ) και για φαρμακευτική φροντίδα 54% (57% στον ΟΟΣΑ). Το υπόλοιπο 39% των δαπανών υγείας καλύπτεται κατά 4 π.μ. από την ιδιωτική ασφάλιση (όσο και στον ΟΟΣΑ) και 35 π.μ. από την τσέπη των ασφαλισμένων (έναντι 21 π.μ. στον ΟΟΣΑ). Από τα χρήματα που πληρώνουν από την τσέπη τους οι ασφαλισμένοι, το 18% πηγαίνει σε γιατρούς και εξωτερικά ιατρεία, το 14% σε οδοντιατρικές εργασίες, το 31% σε νοσοκομειακή περίθαλψη, έναντι 9% στον ΟΟΣΑ, και το 37% σε φάρμακα και άλλα θεραπευτικά μέσα. Στην Ελλάδα, επίσης, η φαρμακευτική δαπάνη (εκτός νοσοκομείου) είναι υψηλότερη απ’ ότι στη μέση χώρα του ΟΟΣΑ, με το 46% της δαπάνης να καλύπτεται από τους χρήστες, έναντι 16% στη Γερμανία και 13% στη Γαλλία. Η Ελλάδα διαθέτει επίσης 105 φαρμακοποιούς και 88 φαρμακεία, έναντι 83 φαρμακοποιών και 29 φαρμακείων στη μέση χώρα του ΟΟΣΑ, ανά 100 χιλ. πληθυσμού.
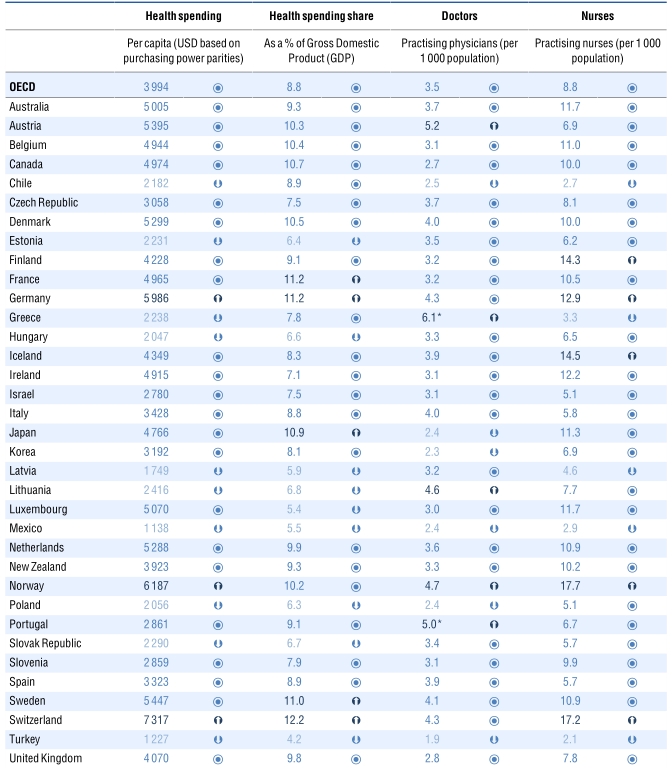
Όσον αφορά στους πόρους που είναι διαθέσιμοι στον τομέα της υγείας, η Ελλάδα διαθέτει 6,1 γιατρούς και 3,3 νοσηλευτές ανά 1000 άτομα πληθυσμού, έναντι 3,5 και 8,8 αντιστοίχως στον ΟΟΣΑ. Επίσης, τα νοσοκομεία λειτουργούν με πολύ λιγότερους νοσηλευτές ανά γιατρό (1,63) απ’ ότι στη μέση χώρα του ΟΟΣΑ (2,7). Το φαινόμενο αυτό αποτυπώνει μια σοβαρή διαρθρωτική ανισορροπία του νοσηλευτικού συστήματος στη χώρα μας. Σημειώνεται, μάλιστα, ότι δεν οφείλεται στη μείωση των νοσοκομειακών γιατρών λόγω μετανάστευσης στο εξωτερικό κατά τη διάρκεια της κρίσης, μια και ο λόγος νοσηλευτών προς γιατρούς ήταν ακόμη χαμηλότερος πριν την έναρξη της κρίσης. Σημειώνεται ότι οι γιατροί και οι νοσηλευτές που εργάζονται σε νοσοκομεία έχουν μειωθεί από το 2009 κατά 3831 και 1532 άτομα, σε 23,5 χιλ. και 38,4 χιλ. αντιστοίχως, το 2017. Ταυτόχρονα, δε, με την υπερπληθώρα γιατρών και την παράλληλη ένδεια νοσηλευτικού προσωπικού, σημειώνεται το παράδοξο να υπάρχει την ίδια στιγμή έλλειψη γιατρών γενικής ιατρικής (5% στην Ελλάδα, 23% στον ΟΟΣΑ). Αυτό έχει ως αποτέλεσμα, να μην μπορεί να εφαρμοσθεί ένα σύστημα εξορθολογισμού των ιατρικών δαπανών με την εισαγωγή του θεσμού του οικογενειακού γιατρού, που να είναι υπεύθυνος για την παραπομπή του ασθενούς σε γιατρούς συγκεκριμένων ειδικοτήτων. Όσον αφορά σε υλικές υποδομές, η Ελλάδα διαθέτει, επίσης, 34 αξονικούς και 27 μαγνητικούς τομογράφους ανά 1 εκατ. πληθυσμού, έναντι 43 και 38 αντιστοίχως στις ΗΠΑ και έναντι 9 και 7 αντιστοίχως στο Ηνωμένο Βασίλειο. Τα νοσοκομεία στην Ελλάδα διαθέτουν 4,2 κλίνες ανά 1000 άτομα πληθυσμού με τη μέση διάρκεια παραμονής στο νοσοκομείο να είναι 7,5 ημέρες (όσο περίπου και στον ΟΟΣΑ), αν και στις Σκανδιναβικές χώρες οι κλίνες είναι λιγότερες και η διάρκεια παραμονής μικρότερη, δείγμα καλύτερης αξιοποίησης τον πόρων.
Η Ελλάδα είναι η τρίτη πιο γερασμένη χώρα στον αναπτυγμένο κόσμο, με το ποσοστό του πληθυσμού άνω των 65 και 80 ετών να διαμορφώνεται σε 21,7% και 6,8% αντιστοίχως σήμερα, με πρόβλεψη για 37% και 14% αντιστοίχως το 2050, όταν 38,9 άτομα ανά 1000 άτομα πληθυσμού θα πάσχουν από άνοια, έναντι 20,4 ατόμων σήμερα. Παρ’ όλα αυτά η Ελλάδα δεν διαθέτει ανάλογου ύψους υποδομές παροχής μακροχρόνιας φροντίδας σε ηλικιωμένους, με μόνο το 2% της δαπάνης υγείας να κατευθύνεται σε γηριατρικές δομές έναντι 9% στον ΟΟΣΑ. Η μακροχρόνια φροντίδα ηλικιωμένων στην Ελλάδα στηρίζεται εθιμικά στην οικογένεια, με την άγραφη κοινωνική υποχρέωση των πολιτών να φροντίζουν ηλικιωμένους γονείς και συζύγους. Ως εκ τούτου, σε κάθε 100 άτομα άνω των 65 ετών στην Ελλάδα αντιστοιχούν 0,1 αμειβόμενοι φροντιστές για ηλικιωμένους και 0,45 κλίνες σε γηροκομεία (τα μικρότερα μεγέθη σε όλο τον αναπτυγμένο κόσμο), έναντι 4,9 φροντιστών και 4,7 κλινών αντιστοίχως κατά μέσο όρο στις χώρες του ΟΟΣΑ. Καθώς ο πληθυσμός θα γερνάει και θα ζει όλο και περισσότερο (π.χ. το προσδόκιμο ζωής στους άνδρες άνω των 65 ετών είναι σήμερα 20 χρόνια, αν και τα 8,1 χρόνια με περιορισμούς στη δραστηριότητα), και το μερίδιο των γυναικών στο εργατικό δυναμικό θα αυξάνεται, αργά ή γρήγορα, θα προκύψουν δημοσιονομικές ανάγκες για τις οποίες δεν εξοικονομούνται σήμερα πόροι για να τις καλύψουν.
Σημειώνεται, τέλος, ότι η κατά κεφαλή δαπάνη υγείας στην Ελλάδα το 2018 (€1.470 σε τιμές 2010) βρίσκεται στις τελευταίες θέσεις των χωρών της Ευρωπαϊκής Ένωσης, μαζί με τις πρώην χώρες του Ανατολικού μπλοκ ως επί το πλείστον. Έχοντας μειωθεί κατά 9,4% κατά μέσο όρο ετησίως από το 2008 έως το 2013 και παραμείνει σχεδόν αμετάβλητη έκτοτε, λόγω δημοσιονομικών περικοπών και της κάμψης του διαθέσιμου εισοδήματος, που έφερε η κρίση, σήμερα βρίσκεται στα 2/3 περίπου του επιπέδου του 2009 (€2.071 σε τιμές 2010). Επισημαίνεται, επίσης, ότι η φαρμακευτική δαπάνη εκτός αλλά και εντός νοσοκομείων έχει μειωθεί κατά 5% και 5,4% αντιστοίχως κατά μέσο όρο ετησίως στην περίοδο 2008 – 2018. Στον περιορισμό των δαπανών υγείας έχουν συμβάλλει και συστήματα αναγκαστικής συμμόρφωσης των φαρμακευτικών εταιρειών και των ιδιωτικών παρόχων υγείας στις προϋπολογισμένες δημόσιες δαπάνες υγείας (rebate και clawback). Σημειώνεται ότι πρακτικές τέτοιου είδους ασκούν αρνητικές επιπτώσεις στις αναπτυξιακές προοπτικές των θιγόμενων εταιρειών, και πρέπει να εκλείψουν με παρεμβάσεις, μεταξύ άλλων, στην δομή της συνταγογράφησης και των παραγγελιών διαγνωστικών εξετάσεων. Σε κάθε περίπτωση, οι δημόσιες τρέχουσες δαπάνες υγείας διαμορφώνονται στο 4,7% του ΑΕΠ το 2018, έναντι 6,6% του ΑΕΠ στον ΟΟΣΑ, και 6,5% του ΑΕΠ το 2009. Ανεξαρτήτως των υπερβολών που σημειώθηκαν πριν την κρίση, το σημερινό επίπεδο δημόσιων δαπανών υγείας (στην τελευταία θέση των χωρών της Ευρωπαϊκής Ένωσης) αξιολογείται ως ανεπαρκέστατο, ιδίως για την παροχή αξιόπιστης και αξιοπρεπούς ιατρικής και νοσοκομειακής φροντίδας στον πληθυσμό, και ιδίως σε εκείνους που δεν έχουν τις εναλλακτικές της προσφυγής σε ιδιώτες παρόχους. Πρέπει να σημειωθεί, τέλος, ότι οι συνολικές επενδύσεις που γίνονται στον τομέα της υγείας (0,25% του ΑΕΠ ετησίως) είναι στο χαμηλότερο επίπεδο των χωρών του ΟΟΣΑ, με τον δημόσιο τομέα ιδίως να έχει τεράστιες ανάγκες σύγχρονων νοσοκομειακών υποδομών, ώστε να αντικατασταθούν δομές που δεν περιποιούν τιμή σε ένα σύγχρονο αναπτυγμένο κράτος.
Διαβάστε εδώ το δελτίο.
η Ελλάδα διαθέτει 6,1 γιατρούς και 3,3 νοσηλευτές ανά 1000 άτομα πληθυσμού, έναντι 3,5 και 8,8 αντιστοίχως στον ΟΟΣΑ
Προσθήκη του Διαχειριστή: Η Ελλάδα είναι Παγκόσμια Πρωταθλήτρια σε γιατρούς ανά κάτοικο